Автономия для поликлиники №6(26), 2007 год
С 2006 года в Томской области реализуется пилотный проект, направленный на повышение качества услуг в сфере здравоохранения. Кроме того, с 2007 года Томская область включена в число 19 субъектов РФ, участвующих в федеральном пилотном проекте. О том, какие цели и задачи ставят организаторы пилотных проектов на территории региона, о первых результатах их внедрения наш корреспондент попросила рассказать начальника Департамента здравоохранения Томской области Альберта Адамяна.
— Альберт Тигранович, несмотря на то что пилотный проект, в котором предложено поучаствовать Томской области, запущен ещё в прошлом году, широкой общественности о нём мало что известно. И в местной прессе, и в центральных СМИ гораздо больше говорится о приоритетном национальном проекте «Здоровье», обязательном для всех без исключения регионов страны. Поэтому прежде всего расскажите нашим читателям о том, какие проблемы здравоохранения призван решить ваш пилотный проект.
— Мы давно поняли, что экстенсивный путь развития медицины заводит в тупик. (То есть когда за ростом количества больных людей мы открываем всё новые и новые лечебные учреждения, расширяем стационарные отделения в старых и так далее — в общем, увеличиваем количество коек.) Но по-прежнему идём по этому пути, потому что врачам платят за количество продиагностированных и пролеченных больных, а не за число здоровых людей, проживающих в зоне обслуживания того или иного учреждения здравоохранения. И пока будет действовать такая система, все призывы начальников от здравоохранения больше внимания уделять профилактике болезней так и останутся просто призывами. Авторы пилотного проекта предложили изменить традиционное положение вещей — платить медицинским учреждениям не за больных пациентов, а за здоровых людей.
— Эта идея национальная или заимствованная на рыночном Западе?
— Мы здесь Америки не открывали. Западная медицина давно уже развивается по означенному пути. Во многих зарубежных компаниях руководители увеличивают зарплату сотрудникам, ведущим здоровый образ жизни, не прибегающим к больничным листам. Но авторы Российского пилотного проекта, заимствуя те или иные элементы из западной модели здравоохранения, постарались совместить их с тем хорошим, что, вне сомнения, было в нашей старой советской системе. Ведь не зря она признавалась на Алма-Атинской конференции ВОЗ самой лучшей в мире — как раз благодаря её тогдашней профилактической напряжённости.
— А что было привнесено с Запада?
— Прежде всего, финансово-экономический механизм системы оказания медицинских услуг. Коль скоро мы живём и работаем вот уже 15 лет в рыночных условиях, медики также должны научиться торговать своими услугами. Частные предприятия медицины это освоили давно. Но у них совсем иные цели и задачи, нежели у муниципальных и государственных учреждений. Они как раз заинтересованы в том, чтобы к ним шло как можно больше больных пациентов — здоровые им не будут платить за услуги.
Перед муниципальным и государственным здравоохранением, подчеркну ещё раз, поставлена задача-максимум: научить людей своевременно заботиться о своём здоровье и самим как можно больше усилий прилагать для реальной профилактики патологий. Но даже при решении этой задачи научиться торговать медицинскими услугами также необходимо — таковы условия рынка. Каждая такая услуга должна иметь вид законченного товара, конкретную стоимость и оплачиваться должна также из одного кармана. Но не из кармана пациента, как в частной медицине, а из кармана территориального фонда обязательного медицинского страхования.
— Как это выглядит на практике? Ведь вы уже второй год на своей территории внедряете пилотный проект, и за это время, наверняка, сделаны конкретные шаги по обозначенному в нём пути.
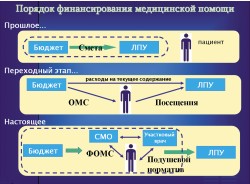
— Сегодня все расходы амбулаторно-поликлинических учреждений заведены в тарифы. Подчёркиваю, все: и на проведение капитального ремонта, и на оказание населению высокотехнологичных дорогостоящих услуг — тогда как ещё в прошлом году мы работали по тарифам, не включавшим эти два самых дорогостоящих вида расходов, до недавнего времени ни одно лечебно-профилактическое учреждение денег на это в своих бюджетах не имело. Эти две задачи традиционно решались за счёт целевых областных программ и выделения для каждого из ЛПУ определённых квот, постановки в очередь и так далее.
Другой вопрос: как определить, сколько пациентов реально нуждаются в том или ином консультировании, оказании дорогостоящей диагностики, в высокотехнологичных методах лечения в условиях стационара? Получить точный ответ на него довольно трудно, поэтому мы пошли на частичное фондодержание. То есть, имея подушевой норматив, зависящий от расположения поликлиники и особенностей обслуживаемого населения, каждая поликлиника получает определённую сумму денег, на которые организует осмотр, диагностирование, лечение своих пациентов.
Если, допустим, районная поликлиника нуждается в том, чтобы направить пациента на консультацию в областное специализированное медицинское учреждение, то она же и оплатит её из своих средств. В итоге у врачей специализированного диагностического или лечебного учреждения появляется заинтересованность в том, чтобы обслужить пациентов, прибывших по таким направлениям, а у районных поликлиник — в том, чтобы всё, что в их силах, качественно выполнить на месте. Как показали первые итоги работы в новой системе, общее число направлений на консультации из районных поликлиник снизилось на 30%.
— Не может ли такого рода экономия обернуться вместо желаемого улучшения показателей здоровья населения их ухудшением?
— Вот-вот, с точно такими же подозрениями к приведённому показателю отнеслись специалисты управления Росздравнадзора по Томской области, страховые компании и ваши коллеги, журналисты местных СМИ. Последние прямо обвиняли амбулаторно-клинические учреждения в том, что они отказывают людям в квалифицированных консультациях. Тогда мы организовали экспертную группу из представителей как лечебных учреждений, так и контролирующих органов, территориального фонда ОМС и других. После скрупулёзного анализа эксперты пришли к выводу, заключающемуся в том, что всем пациентам, действительно нуждавшимся в диагностике и консультировании в специализированных учреждениях, направления были предоставлены.
— Со всеми партнёрами, работающими в системе здравоохранения, поликлиники выстраивают теперь отношения таким образом?
— Да, ещё одним шагом ЛПУ в рынок стали их взаиморасчёты за медицинские услуги. Допустим, одна муниципальная поликлиника имеет ультразвуковой аппарат, которого нет в соседней. Зато она в свою очередь располагает современной рентген-установкой, которой в первой пока не имеется. Направляя пациентов друг к другу, поликлиники расплачиваются за проведённые исследования. Благо, есть утверждённые нами тарифы практически на все услуги амбулаторно-поликлинического звена. Мы называем этот уровень партнёрских отношений расчётами по горизонтали в отличие от расчётов по вертикали (со специализированными диагностическими и научными медицинскими центрами).
Через месяц-другой мы планируем ввести в новую систему взаиморасчётов также стационары наших больниц. Если пациент нуждается в оперативном лечении, то поликлиника непременно направит его в стационар и также оплатит оказанные услуги по конкретным тарифам.
— Поликлиники не перестанут вовсе направлять своих пациентов в больницы для проведения операций и более глубокого лечения, требующего круглосуточного пребывания в стационаре и мониторирования состояния больного?
— Они, конечно же, будут стремиться к тому, чтобы обходиться без подобных направлений. Но это-то и хорошо. Чтобы предотвратить ухудшение здоровья пациентов с хроническими заболеваниями до такой степени, когда без стационарного лечения уже не обойтись, поликлиники вынуждены максимально использовать все свои возможности. А поэтому в них так активно идёт сегодня процесс организации дневных стационаров, стационаров на дому, патронирование тяжёлых инвалидов, участников Великой Отечественной войны. Повсеместно открываются офисы врачей общей практики. В этом году в Томской области будут действовать уже 26 таких офисов, тогда как ещё в прошлом году не было и половины этого количества. В 2008 году семейная медицина, как по другому называют общеврачебную практику, получит ещё более активное развитие.
— Не превратится в итоге первичное звено медицины в сеть офисов общеврачебной практики, как это было в России в период её деления на земства? Когда пересказывают биографию великого Чехова, непременно припоминают, что он был земским врачом, а это значит, что Антон Павлович лечил всё население вверенной ему территории от всех болезней.
— По сути современные врачи общей практики действительно являются теми же земскими врачами. Вот только возможности сегодняшних врачей и врачей конца XIX века резко отличаются. У нас практически все из действующих офисов врачей общей практики оборудованы аппаратами для ультразвуковой диагностики, ЭКГ, приборами для суточного мониторирования показателей работы сердца, артериального давления. Всё это стало возможным, конечно же, благодаря приоритетному национальному проекту «Здоровье». В Томскую область в рамках нацпроекта поступили сотни единиц диагностического и лечебного оборудования, стоимость которого исчисляется также сотнями миллионов рублей. Получается, что наш пилотный проект органично вплетается в нацпроект «Здоровье», как бы дополняет его.
— Альберт Тигранович, что ещё предстоит сделать в рамках пилотного проекта в ближайшей перспективе?
— Будет проведён серьёзный анализ: все положительные стороны проекта должны получить своё дальнейшее развитие. Чувствуется необходимость в проведении мониторинга ситуации. Как поликлиники учатся зарабатывать средства на медицинских услугах? Сколько они уже заработали? Как распределяют сэкономленные средства? Разумеется, ещё не раз будут проверяться лечебно-профилактические учреждения — как они выстраивают работу по направлению своих пациентов на дорогие диагностические обследования и консультации в ведущих областных центрах. Вдруг кто-то и в самом деле захочет сэкономить средства в ущерб здоровью населения? Пока система не прижилась, за её внедрением необходим постоянный контроль.
— Вероятно, ещё действительно рано увязывать мероприятия, проводимые в рамках пилотного проекта, и результаты работы отрасли здравоохранения в 2006 году и в первой половине 2007-го. Тем более, как вы отмечали, пилотный проект реализуется параллельно с приоритетным национальным проектом и разделить их влияние на ситуации в здравоохранении практически невозможно. И всё же по главным показателям, позволяющим нам судить о здоровье населения, как выглядит Томская область?
— Главное, что они не стали хуже. Этот факт уже говорит в пользу реформ. А по многим показателям здоровье населения Томской области даже улучшилось.
В первую очередь следует сказать об увеличении рождаемости. В прошлом году в регионе появилось на свет 11 200 маленьких граждан. Первая половина этого года в сравнении с аналогичным периодом 2006-го характеризуется увеличением количества новорождённых на 500 человек. Здесь мы в числе регионов — лидеров Сибирского федерального округа. Оптимизм вызывает и снижение смертности в прошлом году на 15,4%. Надеемся, что и эту тенденцию удастся закрепить в 2007 году.
Долгое время нас беспокоил высокий уровень младенческой и перинатальной смертности. Если в 1999 году уровень младенческой смертности на тысячу родившихся составлял 22,1, то в прошлом году этот показатель снизился до 13,8. С 16,2 до 11,0 снизился показатель перинатальной смертности. Однако и эти цифры далеки от желаемых. Поэтому мы концентрируем свои усилия прежде всего на службе охраны здоровья матери и ребёнка.
При Департаменте здравоохранения создана специальная комиссия по младенческой и материнской смертности. Данные по каждой беременной женщине теперь вносятся в компьютер. Определяются все возможные факторы риска для благополучного родоразрешения. Если они серьёзные, то принимается решение о наблюдении женщины в областном медицинском центре.
Такое отслеживание состояния здоровья каждой беременной женщины уже привело к серьёзным изменениям: материнская смертность в Томской области значительно уменьшилась. Однако в наших ближайших планах — создание на базе областной клинической больницы перинатального центра. Всё же мониторингом беременных женщин должно заниматься специализированное учреждение, а не комиссия при Департаменте областной администрации.
— Альберт Тигранович, чувствуется, что вы с большим оптимизмом смотрите в будущее.
— Да, я оптимист. И верю, что года через три-четыре понятие «русский крест» — когда смертность превышает рождаемость — окончательно канет в Лету и численность населения начнёт расти. По крайней мере, мы, врачи, постараемся для этого сделать всё возможное. Залогом успеха является путь автономизации лечебно-профилактических учреждений, по которому мы сегодня идём.










 8(495)258-97-03
8(495)258-97-03 